Principala legătură patogenetică care provoacă apariția erupțiilor cutanate este creșterea activității mitotice și proliferarea accelerată a celulelor epidermice, ceea ce duce la faptul că celulele straturilor inferioare „împinge" celulele de deasupra, împiedicându-le să devină keratinizate. Acest proces se numește parakeratoză și este însoțit de peeling abundent. De mare importanță în dezvoltarea leziunilor psoriazice la nivelul pielii sunt procesele imunopatologice locale asociate cu interacțiunea diferitelor citokine - factor de necroză tumorală, interferoni, interleukine, precum și limfocite ale diferitelor subpopulații.
Punctul de declanșare pentru debutul bolii este adesea stresul sever - acest factor este prezent în anamneza majorității pacienților. Alți factori declanșatori includ traume ale pielii, utilizarea medicamentelor, abuzul de alcool și infecții.
Numeroase tulburări din epidermă, dermă și toate sistemele corpului sunt strâns legate și nu pot explica separat mecanismul dezvoltării bolii.
Nu există o clasificare general acceptată a psoriazisului. În mod tradițional, alături de psoriazisul obișnuit (vulgar), se disting forme eritrodermice, artropatice, pustuloase, exudative, guttate, palmoplantare.
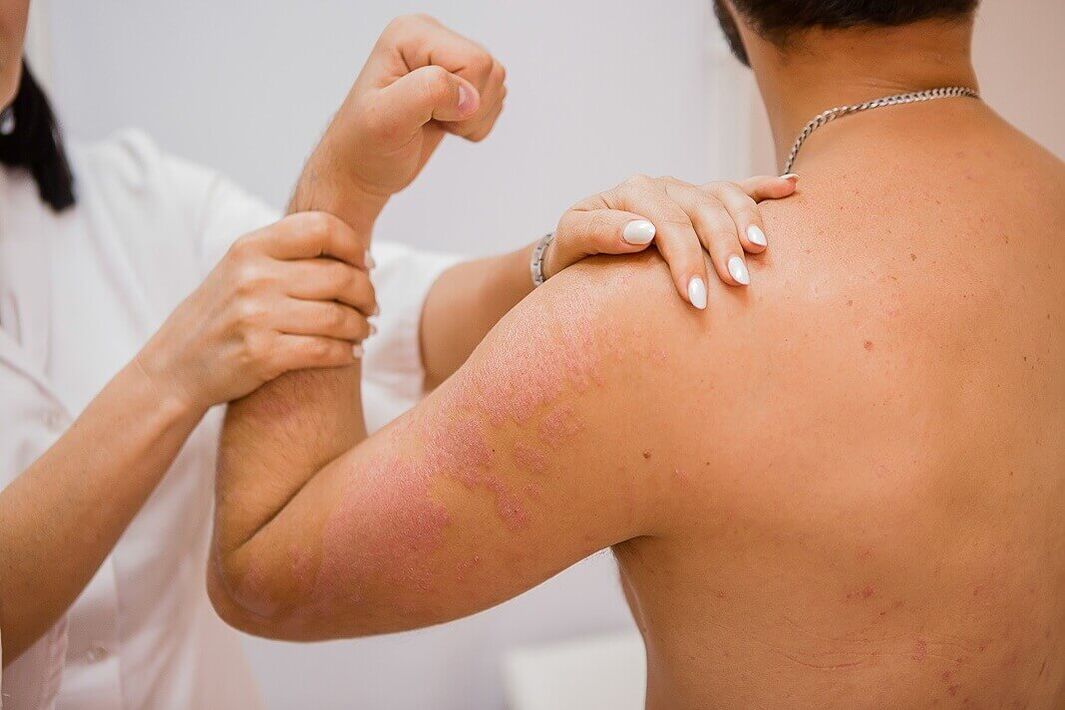
Psoriazisul normal se manifesta clinic prin formarea de papule plate, clar delimitate de pielea sanatoasa. Papulele sunt de culoare roz-roșu și sunt acoperite cu solzi alb-argintii liberi. Din punct de vedere diagnostic, un grup interesant de semne apare atunci când papulele sunt răzuite și se numește triada psoriazică. În primul rând, apare fenomenul „pată de stearina", caracterizat prin exfoliere crescută la răzuire, ceea ce face ca suprafața papulelor să semene cu o picătură de stearina. După îndepărtarea solzilor, se observă fenomenul de „film terminal", care se manifestă sub forma unei suprafețe lucioase umede a elementelor. După aceasta, cu o răzuire ulterioară, se observă fenomenul de „rouă de sânge" - sub formă de picături de sânge precise, care nu se contopesc.
Erupția poate fi localizată pe orice parte a pielii, dar este localizată în principal pe pielea articulațiilor genunchiului și cotului și a scalpului, unde boala începe foarte des. Papulele psoriazice se caracterizează printr-o tendință de a crește periferic și de a se îmbina în plăci de diferite dimensiuni și forme. Plăcile pot fi izolate, mici sau mari, ocupând zone mari ale pielii.
Cu psoriazisul exudativ, natura peelingului se schimbă - solzii devin gălbui-cenușii, se lipesc împreună pentru a forma cruste care se potrivesc strâns pe piele. Erupțiile cutanate în sine sunt mai strălucitoare și mai umflate decât în cazul psoriazisului obișnuit.
Psoriazisul palmelor și tălpilor poate fi observat ca leziune izolată sau combinat cu leziuni în alte locații. Se manifestă sub formă de elemente tipice de papulo-placă, precum și leziuni hiperkeratotice, asemănătoare calusului, cu crăpături dureroase sau erupții cutanate pustuloase.
Psoriazisul afectează aproape întotdeauna plăcile unghiilor. Cea mai patognomonică este apariția unor amprente punctuale pe plăcile unghiei, dând plăcii unghiei o asemănare cu un degetar. Se pot observa, de asemenea, slăbirea unghiilor, marginile casante, decolorarea, șanțurile transversale și longitudinale, deformații, îngroșarea și hiperkeratoza subunguală.
Eritrodermia psoriazica este una dintre cele mai severe forme de psoriazis. Se poate dezvolta din cauza progresiei treptate a procesului psoriazic și a fuziunii plăcilor, dar mai des apare sub influența tratamentului irațional. Cu eritrodermia, întreaga piele capătă o culoare roșie aprinsă, devine umflată, infiltrată și există un peeling abundent. Pacienții sunt deranjați de mâncărimi severe și starea lor generală se înrăutățește.
Din punct de vedere radiologic, la majoritatea pacienților se observă diferite modificări ale aparatului osteoarticular fără semne clinice de afectare articulară. Astfel de modificări includ osteoporoza periarticulară, îngustarea spațiilor articulare, osteofite și curățarea chistică a țesutului osos. Gama de manifestări clinice poate varia de la artralgie minoră până la dezvoltarea artrozei anchilozante invalidante. Clinic, sunt detectate umflarea articulațiilor, înroșirea pielii în zona articulațiilor afectate, durere, mobilitate limitată, deformări articulare, anchiloză și mutilare.
Psoriazisul pustular se manifestă sub formă de erupții cutanate generalizate sau limitate, localizate în principal pe pielea palmelor și tălpilor. Deși simptomul principal al acestei forme de psoriazis este apariția pustulelor pe piele, care în dermatologie sunt considerate o manifestare a unei infecții pustuloase, conținutul acestor vezicule este de obicei steril.
Psoriazisul gutat se dezvoltă cel mai adesea la copii și este însoțit de o erupție bruscă cu elemente papulare mici împrăștiate pe toată pielea.
Psoriazisul apare cu frecventa aproximativ egala la barbati si femei. La majoritatea pacienților, boala începe să se dezvolte înainte de vârsta de 30 de ani. La mulți pacienți, există o legătură între exacerbări și perioada anului: mai des boala se agravează în sezonul rece (forma de iarnă), mult mai rar vara (forma de vară). În viitor, această dependență se poate schimba.
În timpul psoriazisului, există 3 etape: progresivă, staționară și regresivă. Etapa progresivă se caracterizează prin creșterea de-a lungul periferiei și apariția de noi leziuni, în special la locurile leziunilor anterioare (reacție Koebner izomorfă). În stadiul de regresie, are loc scăderea sau dispariția infiltrației în jurul circumferinței sau în centrul plăcilor.
Psoriazisul vulgar se diferențiază de parapsoriazis, sifilis secundar, lichen plan, lupus eritematos discoid și eczemă seboreică. Apar dificultăți în diagnosticul diferențial al psoriazisului palmoplantar și artropatic.
Cu psoriazisul vulgar, prognosticul pe viață este favorabil. Cu eritrodermia, psoriazisul pustular artropatic și generalizat, invaliditatea și chiar moartea sunt posibile din cauza epuizării și dezvoltării infecțiilor severe.
Prognosticul rămâne incert în ceea ce privește durata bolii, durata remisiunii și exacerbărilor. Erupțiile pot exista o perioadă lungă de timp, de mulți ani, dar mai des exacerbările alternează cu perioade de ameliorare și recuperare clinică. La o proporție semnificativă de pacienți, în special cei care nu au fost supuși unui tratament sistemic intensiv, sunt posibile perioade de recuperare clinică spontană pe termen lung.
Tratamentul irațional, auto-medicația și apelarea la „vindecatori" agravează cursul bolii și duc la exacerbarea și răspândirea erupțiilor cutanate. De aceea, scopul principal al acestui articol este de a oferi o scurtă descriere a metodelor moderne de tratare a acestei boli.
Astăzi, există un număr mare de metode pentru tratarea psoriazisului; mii de medicamente diferite sunt utilizate în tratamentul acestei boli. Dar asta înseamnă doar că niciuna dintre metode nu oferă un efect garantat și nu vindecă complet boala. Mai mult decât atât, problema vindecării nu este pusă - terapia modernă este capabilă doar să minimizeze manifestările pielii, fără a afecta mulți factori patogenetici necunoscuți în prezent.
Tratamentul psoriazisului se efectuează ținând cont de forma, stadiul, gradul de prevalență a erupției cutanate și starea generală a corpului. De regulă, tratamentul este complex, implicând o combinație de medicamente externe și sistemice.
Motivația pacientului, circumstanțele familiale, statutul social, stilul de viață și abuzul de alcool sunt de mare importanță în tratament.
Metodele de tratament pot fi împărțite în următoarele domenii: terapie externă, terapie sistemică, fizioterapie, climatoterapie, metode alternative și populare.
Terapie externă
Terapia cu medicamente externe este de cea mai mare importanță pentru psoriazis. În cazurile ușoare, tratamentul începe cu măsuri locale și se limitează la acestea. De regulă, medicamentele pentru uz topic sunt mai puțin susceptibile de a avea efecte secundare, dar sunt inferioare ca eficacitate față de terapia sistemică.
În stadiul avansat, tratamentul extern se efectuează cu mare grijă pentru a nu provoca deteriorarea stării pielii. Cu cât inflamația este mai intensă, cu atât trebuie să fie mai mică concentrația de unguente. De obicei, în această etapă, tratamentul psoriazisului se limitează la o cremă specială, un unguent salicilic 0, 5-2% și băi de plante.
În stadiul staționar și regresiv, sunt indicate mai multe medicamente active - unguent de naftalan 5-10%, unguent salicilic 2-5%, unguent de gudron de sulf 2-5%, precum și multe alte metode de terapie.
În condițiile moderne, atunci când alege o metodă de terapie sau un anumit medicament, medicul trebuie să se ghideze după protocoalele și formularele oficiale elaborate de autoritățile sanitare guvernamentale. Ghidul Federal pentru Utilizarea Medicamentelor (Numărul IV) sugerează medicamente cu steroizi, unguent salicilic și preparate de gudron pentru tratamentul local al pacienților cu psoriazis.
Ne vom concentra în principal pe medicamentele indicate în manuale.
Agenți de hidratare.Înmoaie suprafața exfoliată a elementelor psoriazice, reduce etanșeitatea pielii și îmbunătățește elasticitatea. Utilizați creme pe bază de lanolină cu vitamine. Conform literaturii de specialitate, chiar si dupa o astfel de expunere usoara, efectele clinice (reducerea mancarimii, eritemului si peelingului) sunt realizate la o treime dintre pacienti.
Preparate cu acid salicilic. De obicei, se folosesc unguente cu o concentrație de 0, 5 până la 5% acid salicilic. Are efecte antiseptice, antiinflamatorii, keratoplastice și keratolitice și poate fi utilizat în combinație cu gudron și corticosteroizi. Unguentul salicilic înmoaie straturile de fulgi ale elementelor psoriazice și, de asemenea, îmbunătățește efectul steroizilor locali prin îmbunătățirea absorbției acestora, prin urmare este adesea folosit în combinație cu acestea.
Preparate de gudron. Ele au fost folosite de mult timp sub formă de unguente și paste 5-15%, adesea în combinație cu alte medicamente locale. La noi in tara se folosesc unguente cu gudron de lemn (de obicei mesteacan), in unele tari straine - cu gudron de carbune. Acesta din urmă este mai activ, dar, potrivit oamenilor de știință, are proprietăți cancerigene, deși numeroase publicații și experiența străină nu confirmă acest lucru. Gudronul are activitate superioară acidului salicilic și are proprietăți antiinflamatorii, keratoplastice și anti-exfoliative. Utilizarea sa în psoriazis se datorează și efectului său asupra proliferării celulare. Atunci când prescrieți preparate de gudron, trebuie să țineți cont de efectul fotosensibilizant al acestuia și de riscul de deteriorare a funcției renale la persoanele cu boli nefrologice.
Șampoanele cu gudron sunt folosite pentru a vă spăla părul.
Uleiul Naftalan. Un amestec de hidrocarburi și rășini, conține sulf, fenol, magneziu și multe alte substanțe. Preparatele cu ulei de naftalan au proprietăți antiinflamatorii, absorbabile, antipruriginoase, antiseptice, exfoliante și reparatoare. Pentru tratarea psoriazisului se folosesc unguente și paste de naftalan 10–30%. Uleiul de naftalan este adesea folosit în combinație cu sulf, ihtiol, acid boric și pasta de zinc.
Terapia locală cu retinoizi. Primul retinoid topic eficient aprobat pentru utilizare în tratamentul psoriazisului. Acest medicament nu a fost încă înregistrat în țara noastră. Este un jeleu pe bază de apă și este disponibil în concentrații de 0, 05 și 0, 1%. În ceea ce privește eficacitatea, este comparabil cu corticosteroizii puternici. Efectele secundare includ mâncărime și iritarea pielii. Unul dintre avantajele acestui medicament este remisiunea sa mai lungă în comparație cu GCS.
În prezent, se folosesc hidroxiantronele sintetice.
Un analog al crisarobinei naturale, are un efect citotoxic și citostatic, ducând la o scădere a activității proceselor oxidative și glicolitice din epidermă. Ca urmare, numărul de mitoze din epidermă, precum și hiperkeratoza și parakeratoza, scade. Din păcate, medicamentul are un efect iritant local pronunțat și, dacă intră în contact cu pielea sănătoasă, pot apărea arsuri.
Derivați de gaz muștar
Conțin agenți blister - gaz muștar și tricloretilamină. Tratamentul cu aceste medicamente se efectuează cu mare prudență, mai întâi utilizând unguente cu o concentrație mică pe leziuni mici o dată pe zi. Apoi, dacă este bine tolerat, concentrația, aria și frecvența de utilizare sunt crescute. Tratamentul se efectuează sub supraveghere medicală atentă, cu analize săptămânale de sânge și urină. Acum, aceste medicamente practic nu sunt utilizate, dar sunt foarte eficiente în stadiul staționar al bolii.
Piritiona de zinc. Substanță activă produsă sub formă de aerosoli, creme și șampoane. Are efecte antimicrobiene, antifungice și antiproliferative - suprimă creșterea patologică a celulelor epidermice în stare de hiperproliferare. Această din urmă proprietate determină eficacitatea medicamentului pentru psoriazis. Medicamentul ameliorează inflamația, reduce infiltrarea și peelingul elementelor psoriazice. Tratamentul se efectuează în medie timp de o lună. Pentru tratamentul pacienților cu leziuni ale scalpului se folosesc aerosoli și șampon, pentru leziuni cutanate - aerosoli și cremă. Medicamentul se aplică de 2 ori pe zi, șamponul este utilizat de 3 ori pe săptămână. În țara noastră, din 1995, s-a studiat eficacitatea clinică și tolerabilitatea tuturor formelor de dozare de piritionat de zinc. Conform concluziilor principalelor centre dermatologice, eficacitatea medicamentului în tratamentul pacienților cu psoriazis ajunge la 85-90%. Pe baza datelor publicate în periodice de specialiști de top din aceste centre și din alte centre, vindecarea clinică poate fi realizată până la sfârșitul a 3-4 săptămâni de tratament. Efectul se dezvoltă treptat, dar este foarte important ca rezultatele tratamentului să fie evidente până la sfârșitul primei săptămâni din momentul începerii utilizării medicamentului - mâncărimea este redusă brusc, peelingul este eliminat, iar eritemul devine palid. O astfel de realizare rapidă a efectului clinic duce, în consecință, la o îmbunătățire rapidă a calității vieții pacienților. Medicamentul este bine tolerat. Aprobat pentru utilizare de la vârsta de 3 ani.
Unguente cu vitamina D3. Din 1987, un preparat sintetic de vitamina D a fost utilizat pentru tratamentul local3. Numeroase studii experimentale au arătat că calcipotriolul inhibă proliferarea keratinocitelor, accelerează diferențierea lor morfologică, afectează factorii sistemului imunitar al pielii care reglează proliferarea celulară și are proprietăți antiinflamatorii. Există 3 medicamente în acest grup de la diferiți producători de pe piața noastră. Medicamentele sunt aplicate pe zonele afectate ale pielii de 1-2 ori pe zi. Eficacitatea unguentelor cu D3aproximativ corespunde efectului unguentelor cu corticosteroizi din clasele I, II și, potrivit lui J. Koo - chiar clasa III. La utilizarea acestor unguente, la majoritatea pacienților (până la 95%) apare un efect clinic pronunțat. Cu toate acestea, pentru a obține un efect bun, poate dura destul de mult timp (de la 1 lună la 1 an), iar zona afectată nu trebuie să depășească 40%. La copii au fost raportate experiențe pozitive cu substanța. Medicamentul a fost aplicat de 2 ori pe zi, un efect pronunțat a fost observat la sfârșitul celei de-a patra săptămâni de tratament. Nu au fost identificate efecte secundare.
Medicamente corticosteroizi. Au fost utilizați în practica medicală ca agenți externi din 1952, când a fost demonstrată pentru prima dată eficacitatea utilizării externe a steroizilor. Până în prezent, pe piața farmaceutică sunt înregistrați aproximativ 50 de agenți glucocorticosteroizi de uz extern. Acest lucru face, fără îndoială, dificilă alegerea unui medic, care trebuie să aibă informații despre toate medicamentele. Potrivit aceluiași sondaj, corticosteroizii prescriși cel mai frecvent pentru psoriazis includ combinații de medicamente.
Efectul terapeutic al corticosteroizilor externi se datorează unui număr de efecte potențial benefice:
- efect antiinflamator (vasoconstricție, rezolvarea infiltratului inflamator);
- epidermostatic (efect antihiperplazic asupra celulelor epidermice);
- anti alergic;
- efect analgezic local (eliminarea mâncărimii, arsurilor, durerilor, senzației de strângere).
Modificările în structura GCS le-au afectat proprietățile și activitatea. Așa a apărut un grup destul de mare de medicamente, care diferă prin structura și activitatea lor chimică. Acetatul de hidrocortizon practic nu este utilizat astăzi pentru psoriazis; este folosit în studiile clinice pentru comparație cu medicamentele nou produse. De exemplu, se crede că, dacă activitatea hidrocortizonului este luată ca una, atunci activitatea acetonidei de triamcinolon va fi de 21 de unități, iar betametazona - 24 de unități. Dintre medicamentele de clasa a doua pentru psoriazis, pivalatul de flumetazonă în combinație cu acidul salicilic este cel mai des utilizat, iar cei mai moderni sunt corticosteroizii nefluorinați. Datorită riscului minim de efecte secundare, unguentele și cremele cu aclometazonă sunt aprobate pentru utilizare pe zonele sensibile (față, pliuri ale pielii), tratamentul copiilor și vârstnicilor, atunci când sunt aplicate pe zone mari de piele.
Printre medicamentele din clasa a treia se poate distinge un grup de corticosteroizi fluorurati. O analiză farmacoeconomică a utilizării acestor medicamente (deși nu pentru psoriazis), care constă în studierea raportului preț/siguranță/eficacitate, conform datelor, a evidențiat indicatori favorabili pentru valeratul de betametazonă - dezvoltarea rapidă a efectului terapeutic, costul mai mic al tratament.
Când tratați psoriazisul, ar trebui să începeți cu medicamente mai ușoare, iar în caz de exacerbări repetate și ineficacitate a medicamentelor utilizate, dați unele mai puternice. Cu toate acestea, următoarele tactici sunt populare în rândul dermatologilor americani: în primul rând, un GCS puternic este utilizat pentru a obține un efect rapid, iar apoi pacientul este transferat la un medicament moderat sau slab pentru terapia de întreținere. În orice caz, medicamentele puternice sunt utilizate în cursuri scurte și numai pe zone limitate, deoarece efectele secundare sunt mai probabil să se dezvolte atunci când sunt prescrise.
Pe lângă această clasificare, medicamentele sunt împărțite în medicamente fluorurate, difluorinate și nefluorinate de diferite generații. Corticosteroizii nefluorurați de prima generație (acetat de hidrocortizon) în comparație cu cei fluorurati sunt de obicei mai puțin eficienți, dar mai siguri din punct de vedere al reacțiilor adverse. Acum, problema eficienței scăzute a corticosteroizilor nefluorurați a fost deja rezolvată - au fost create medicamente nefluorurate din a patra generație, comparabile ca forță cu cele fluorurate și în siguranță - cu acetatul de hidrocortizon. Problema creșterii efectului medicamentului este rezolvată nu prin halogenare, ci prin esterificare. Pe lângă creșterea efectului, acest lucru vă permite să utilizați medicamente esterificate o dată pe zi. Este a patra generație de corticosteroizi nefluorurați care sunt preferați în prezent pentru utilizare locală în psoriazis.
Efectele secundare standard la utilizarea steroizilor locali sunt dezvoltarea atrofiei pielii, hipertricozei, telangiectaziei, infecțiilor pustuloase, acțiunea sistemică cu efect asupra sistemului hipotalamo-hipofizo-suprarenal. Cu medicamentele moderne nefluorizate menționate mai sus, aceste efecte secundare sunt reduse la minimum.
Companiile farmaceutice încearcă să diversifice gama de forme de dozare și să producă GCS sub formă de unguente, creme și loțiuni. Unguentul gras, care creează o peliculă pe suprafața leziunii, provoacă o resorbție mai eficientă a infiltrației decât alte forme de dozare. Crema ameliorează mai bine inflamația acută, hidratează și răcește pielea. Baza fara grasime a lotiunii asigura o distributie usoara a acesteia pe suprafata scalpului fara a lipi parul.
Conform datelor din literatură, atunci când se utilizează, de exemplu, mometazona timp de 3 săptămâni, se poate obține un efect terapeutic pozitiv (reducerea numărului de erupții cutanate cu 60-80%) la aproape 80% dintre pacienți. Potrivit lui V. Yu. Udzhukhu, cel mai favorabil raport „eficacitate/siguranță" poate fi atins atunci când se utilizează butiratul de hidrocortizon. Efectul clinic pronunțat la utilizarea acestui medicament este combinat cu o bună toleranță - autorii nu au observat nicio reacție adversă la niciunul dintre pacienții care au urmat tratament, chiar și atunci când au fost aplicate pe față. În cazul utilizării pe termen lung a altor corticosteroizi, a fost necesară oprirea tratamentului din cauza dezvoltării reacțiilor adverse. Potrivit lui B. Bianchi și N. G. Kochergin, o comparație a rezultatelor utilizării clinice a fuoratului de mometazonă și a aceponatului de metilprednisolon a arătat aceeași eficacitate a acestor medicamente atunci când sunt utilizate extern. O serie de autori (E. R. Arabian, E. V. Sokolovsky) propun terapia cu corticosteroizi în etape pentru psoriazis. Se recomandă începerea terapiei externe cu combinații de medicamente care conțin corticosteroizi (de exemplu, betametazonă și acid salicilic). Durata medie a unui astfel de tratament este de aproximativ 3 săptămâni. Ulterior, are loc o tranziție la GCS pur, de preferință din clasa a treia (de exemplu, butirat de hidrocortizon sau furoat de mometazonă).
Pacienții sunt atrași de ușurința în utilizare a medicamentelor steroizi, capacitatea de a ameliora rapid simptomele clinice ale bolii, accesibilitatea și lipsa mirosului. În plus, aceste medicamente nu lasă pete grase pe haine. Cu toate acestea, utilizarea lor ar trebui să fie pe termen scurt pentru a evita agravarea cursului bolii. Odată cu utilizarea prelungită a unguentelor cu steroizi, se dezvoltă dependența. Retragerea bruscă a corticosteroizilor poate provoca o exacerbare a procesului cutanat. Literatura de specialitate indică durate diferite de remisiune după tratamentul topic cu corticosteroizi. Cele mai multe studii indică o remisiune pe termen scurt - de la 1 la 6 luni.
Pentru psoriazis, combinațiile de hormoni steroizi cu acid salicilic sunt cele mai eficiente. Acidul salicilic, datorită efectelor keratolitice și antimicrobiene, completează activitatea dermatotropă a steroizilor.
Este convenabil să aplicați pe scalp loțiuni combinate cu corticosteroizi și acid salicilic. Potrivit autorilor, eficacitatea medicamentelor combinate ajunge la 80 - 100%, în timp ce curățarea pielii are loc foarte rapid - în decurs de 3 săptămâni.
Pentru a rezuma, trebuie spus că, în practică, medicul trebuie întotdeauna să decidă dacă să folosească numai metode externe de tratament sau să le prescrie în combinație cu orice terapie sistemică pentru a crește eficacitatea tratamentului și a prelungi remisiunea.























